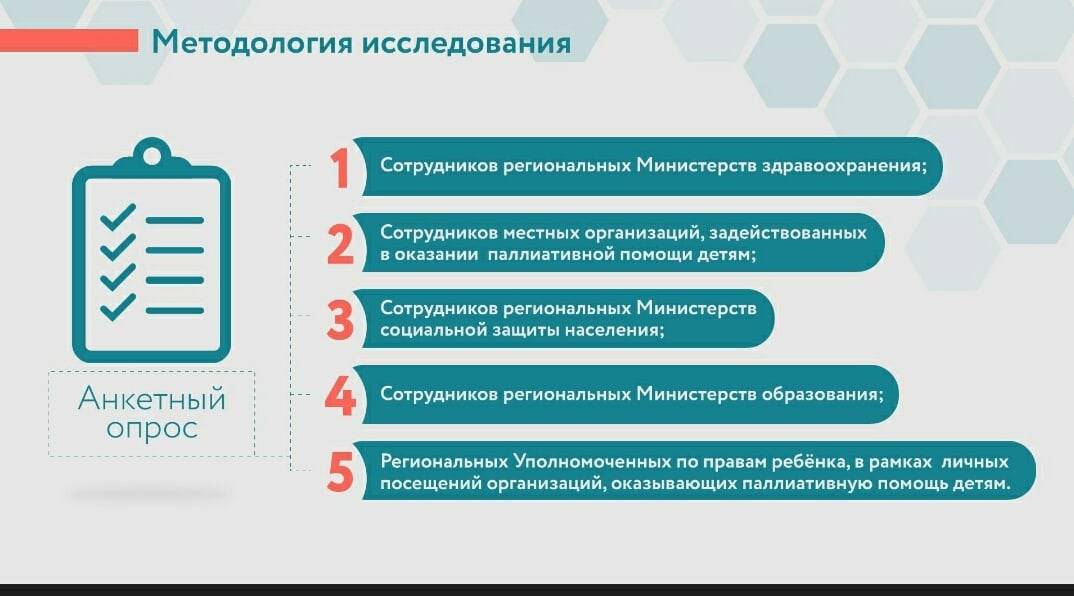
Виды и способы организации паллиативной помощи
Существует три вида паллиативной помощи:
— хосписная, главная цель которой — это всесторонняя забота о пациенте;
В хосписе решаются все проблемы неизлечимого больного, включая предоставление места для проживания в последние дни жизни и купирование приступов боли. Сотрудники хосписа обеспечивают и все прочие потребности пациента: физические, духовные, эмоциональные и социальные. Попасть в хоспис можно по направлению врача. Основаниями для этого являются неизлечимое заболевание в тяжелой стадии, болевой синдром, который невозможно купировать в домашних условиях, невозможность ухода со стороны членов семьи и прочее.
— терминальная — это всесторонняя паллиативная помощь пациенту в последние дни его жизни;
Под помощью в конце жизни может пониматься как паллиативный уход в последние двое или трое суток перед смертью, так и помощь пациентам, умирающим в неспециализированных клиниках. В некоторых странах в это понятие также входит последняя медицинская помощь больным, не нуждающимся в паллиативном уходе.
— помощь выходного дня оказывается в выделенные для этого дни, чтобы родственники, которые постоянно заняты уходом за больным, могли отдохнуть.
Этим занимаются специалисты в дневных стационарах, отделениях при хосписах или выездные патронажные службы на дому у больного.
Паллиативная медицинская помощь подразделяется на:
— паллиативную первичную медицинскую помощь:
— доврачебную;
— врачебную;
— паллиативную специализированную медицинскую помощь.
Паллиативная помощь больным может быть организована тремя способами:
— в домашних условиях;
Паллиативная помощь на дому может быть организована только если в кабинете противоболевой терапии, к которому относится больной, есть собственный транспорт. Уход на дому включает в себя обезболивание, уход, социальную, психологическую поддержку. Поскольку хосписов и отделений по уходу в нашей стране мало, многие больные вынуждены после лечения выписываться домой, где за ними ухаживают только родственники. Поэтому кроме государственных организаций на дом иногда выезжают волонтеры и частные хосписы. Такой способ не предполагает нахождения рядом с больным специалиста круглые сутки. Большая часть забот все равно ложится на родственников, которые иногда вынуждены оставлять работу, чтобы ухаживать за больным.
— в условиях дневного стационара;
Медицинский персонал ведет прием больных, лечит их в дневном стационаре, дает необходимые консультации. Если дневной стационар отсутствует, то возможно закрепление за противоболевым кабинетом нескольких коек в обычной больнице. Такая форма приемлема только для тех пациентов, кто по состоянию здоровья может сам посещать кабинет противоболевой терапии, однако в тяжелых случаях это невозможно.
— стационарно.
Оказание паллиативной помощи предусмотрено и в условиях стационара — в специализированных отделениях и отделениях сестринского ухода при больницах, в хосписах и домах сестринского ухода. Стационарная помощь оказывается круглосуточно медицинским персоналом, прошедшим специальную подготовку. В нее входят медицинские вмешательства для купирования боли, пребывание в стационаре, питание, психологическая поддержка больного и его семьи и т.д. Стационарная паллиативная помощь рекомендуется в большинстве случаях, но многие больные предпочитают провести последние дни дома, в привычной обстановке.
Что мешает людям получать паллиативную помощь и как с этим работает новое положение?
В первую очередь, не хватает специалистов и мест в больницах. По данным фонда «Вера», в Центральном федеральном округе только 31% нуждающихся в паллиативной помощи может получить ее при необходимости. В Северо-западном округе доступность паллиативной помощи наибольшая — 36%, на Дальнем Востоке это всего 7%, на Кавказе — 4%.
Бывают и такие ситуации: директор фонда Ройзмана Степан Чиганцев говорит, что Екатеринбурге детское паллиативное отделение работает как реанимация. В Горнозаводовском округе Свердловской области, население которого около 700 тысяч, единственные паллиативные койки находятся в далеком селе. В Новосибирске, население которого более 1,5 миллионов, всего 30-50 коек для взрослых, говорит президент фонда «Защити жизнь» Евгения Голоядова.
В новом положении есть рекомендации по штатным нормативам для разных подразделений паллиативной помощи: сколько должно быть врачей и оборудования на единицу населения. Но территориальные программы паллиативной помощи финансируются из региональных бюджетов, и не каждый регион может выполнить эти нормативы. «Региональный бюджет Омской области не потянет качественную паллиативную помощь, как, например, в Москве, — говорит Наталья Карпетченко. — Если в больнице не хватает денег на дорогой аппарат, который может спасти людей, система здравоохранения скорее потратит деньги на этот аппарат, а не на паллиатив. Это правильный подход, но и паллиативная помощь должна быть стабильно финансируема».
Эксперты из разных регионов сходятся во мнении, что механизм межведомственного взаимодействия не всегда налажен. Из-за этого одинокие люди и те, кто оказался в тяжелой жизненной ситуации, могут остаться на улице после паллиативной помощи в стационаре. В приложении 38 к положению прописан порядок взаимодействия медицинских, социальных, общественных организаций. В идеале медицинская организация должна «вести» пациента в другие организации помощи, но, по словам Людмилы Кочетковой, регионам понадобится время, чтобы адаптироваться к нововведению. «Только на уровне региона можно выстроить эффективную маршрутизацию пациентов как в медицинские организации, так и организации социального обслуживания», — предполагает эксперт фонда «Вера».
Кроме того, получить паллиативную помощь мешает неосведомленность врачей и пациентов. Согласно всероссийскому опросу «Левада-центра» 2018 года, 69% респондентов ничего не слышали о паллиативной помощи больным, а 96% опрошенных врачей не могут назвать телефон горячей линии помощи паллиативным больным. «Бывает, что родители отказываются от паллиативной помощи, потому что врачи не могут объяснить, зачем она нужна», — говорит Наталья Савва.
Многие врачи все еще воспринимают умирающего пациента как собственную «неудачу»
Наталья Савва подчеркивает, что выпускники медицинского университета, колледжа, психосоциального вуза «не могут понять, кто же такие люди, которые нуждаются в паллиативной помощи», поскольку основы этого вида помощи не включены в образовательные программы. Новое положение предписывает привлечение студентов медицинских вузов и научных работников в организации, оказывающие паллиативную помощь, но более детального развития эти направления работы пока не получают.
На заседании Совета по попечительству в социальной сфере при Правительстве РФ говорилось и о проблеме с доступностью обезболивающих. До сих пор нет подходящих детям форм опиатов для снятия сильной боли и судорог, а врачи боятся сильных обезболивающих, поскольку им грозит уголовная ответственность, даже если, например, они случайно разобьют ампулу. Новое положение не регулирует эти моменты, лишь отсылая к законодательству по работе с наркотическими средствами.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(4)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Закон о паллиативной помощи России в 2020 году
В январе 2019 года был принят закон об оказании паллиативной помощи населению. Конкретизация этого понятия и вида медицинской помощи тяжелобольным людям вызвана тем, что в России насчитывается около 1 300 000 граждан, страдающих от неизлечимых заболеваний. При этом такие пациенты не хотят проводить оставшиеся дни в больничной палате: единственное их желание, это отсутствие боли и близкие люди, находящиеся рядом. Принятие закона позволяет воплотить эти простые мечты в реальность.
Основные положения
Начнём с того, что паллиативной помощью называют комплекс медицинских мероприятий, направленный на улучшение жизни людей, страдающих от опасных для жизни заболеваний и членов их семей. Сюда входит купирование болевого синдрома, психологическая помощь и достойный уход, обеспечивающий пациенту максимальный комфорт.
Что предлагается
Во-вторых, закон регулирует порядок взаимодействия медучреждений и общественных организаций, что должно заметно повысить эффективность оказания медицинской помощи.
В-третьих, предполагается разделение паллиативной помощи на два основных направления: первичную (доврачебную и врачебную) и специализированную.
В-четвёртых, здесь регулируется порядок обеспечения пациентов бесплатными лекарствами, в том числе, сильными обезболивающими, которые относятся к группе наркосодержащих, психотропных препаратов.
В-пятых, планируется внести соответствующие изменения в другие НПА и в частности, в ФЗ «Об основах охраны здоровья граждан в РФ» в части детализации оказания паллиативной помощи в условиях дневного стационара.
Историческая справка
Первые шаги в этом направлении были сделаны в 1967 году. Именно в это время в Лондоне начал работать хоспис Св.Кристофера. Основала это заведение Дэйм Сесили Сондерс, поставившая цель обеспечить достойный уход умирающим людям и оказывать всестороннюю помощь и поддержку, пациентам, с прогрессирующими тяжелыми недугами. Помимо этого, в стенах хосписа проводились исследования, направленные на изучение воздействия морфина на организм пациентов.
Значение поддержки для детей
Особенно остро в постоянной поддержке нуждаются маленькие пациенты с неизлечимыми заболеваниями. Даже специалисту-психологу нелегко объяснить ребенку, что жить осталось немного, и помочь примириться с неизбежностью смерти. Наряду с поддерживающей терапией, использованием анальгетиков, не менее важными в таких случаях являются постоянное общение и поддержка родственников, членов семьи.
Общение отвлекает от тяжелых мыслей, облегчает эмоциональное состояние ребенка. Паллиативная помощь детям включает также участие добровольных фондов, некоммерческих организаций. Для развлечения детей приглашают известных людей, творческие коллективы.
Это не конец
К сожалению, сегодня в России паллиативная медицина все больше загоняется в узкие ворота «end of life». По словам доцента кафедры паллиативной медицины МГМСУ им. А.И. Евдокимова Марка Вайсмана, многие люди, страдающие тяжелыми хроническими болезнями, при правильной медицинской поддержке могут жить качественно и достаточно долго. Но очень часто таких пациентов раньше времени списывают со счетов, даже не пытаясь лечить.
 Марк ВайсманФото: из личного архива
Марк ВайсманФото: из личного архива
Хотя сегодня принято говорить, что «рак не приговор», и это действительно так, очень часто на онкологических больных смотрят, как на обреченных, и им редко делают не связанные с радикальным лечением операции, говорит Вайсман. Он привел примеры, когда больных неоперабельным раком желудка, у которых просвет желудка сузился настолько, что перестала проходить пища, отправляли в хоспис. «Родственники пациентов обратились к нам на консультацию, и больные были госпитализированы в больницу, где им провели малоинвазивную операцию по стентированию желудка, — рассказал эксперт. — Люди начали есть, самочувствие улучшилось. Конечно, срок их жизни ограничен, но ее качество будет совсем другим. И таких примеров немало. Такие же ситуации и с пациентами, которые задыхаются из-за давления опухоли на трахею или бронхи, и им также можно провести малоинвазивные паллиативные методики. Это только малая часть возможностей, которые сегодня есть у паллиативной медицины».
По словам Вайсмана, многие путают понятия терминальная стадия болезни и терминальное состояние. «Терминальная стадия — это конечная стадия заболевания, когда лечить саму болезнь уже невозможно, но это не значит, что пациент находится в терминальном состоянии, когда печальный исход совсем близко, — объясняет эксперт. — Человек может продолжать работать, сохранять физическую активность».
 В Центре паллиативной помощиФото: Сергей Савостьянов/ТАСС
В Центре паллиативной помощиФото: Сергей Савостьянов/ТАСС
Что касается лечения болевого синдрома, то оно не сводится к бездумному назначению обезболивающих, когда врач ориентируется только на ее интенсивность и игнорирует другие факторы, считает Вайсман. «Боль всегда субъективна, ее невозможно измерить килограммами и сантиметрами, — объясняет эксперт. — В нашей практике встречаются пациенты, у которых боль не связана непосредственно с болезнью (а может быть вызвана, например, запорами) и после устранения этих причин проходит без обезболивающих препаратов. Но, к сожалению, сегодня в ПМП клиническое мышление врача отодвигают в сторону. И это очень опасное явление».
Законопроект о паллиативной помощи
Рассмотрим основные нюансы.
Когда вступит в силу
 Государственная дума на заседании 21 февраля 2019 года обсуждаемый законопроект приняла единогласно в третьем чтении. Если Президент России не отправит одобренный парламентом документ на доработку, вступление в силу долгожданного закона ожидается в последней декаде апреля. Но и после публикации принятого закона депутаты обещают не терять его из вида, осуществляя парламентский контроль над его исполнением.
Государственная дума на заседании 21 февраля 2019 года обсуждаемый законопроект приняла единогласно в третьем чтении. Если Президент России не отправит одобренный парламентом документ на доработку, вступление в силу долгожданного закона ожидается в последней декаде апреля. Но и после публикации принятого закона депутаты обещают не терять его из вида, осуществляя парламентский контроль над его исполнением.
Кроме того, организациям сферы здравоохранения предстоит масштабная работа — нужно будет разработать и принять множество подзаконных актов, регламентирующих новые алгоритмы взаимодействия.
Что предложено в законопроекте
 Законопроект предлагает изменить официальный подход к уходу за умирающим больным. Главный акцент в нем делается на избавлении человека от страданий, физических и душевных, поддержании удовлетворительного качества оставшейся жизни, упрощении процедуры выдачи сильных анальгетиков, возможности оказания медикаментозной помощи не только в обычном, но и в дневном стационаре, и даже на дому.
Законопроект предлагает изменить официальный подход к уходу за умирающим больным. Главный акцент в нем делается на избавлении человека от страданий, физических и душевных, поддержании удовлетворительного качества оставшейся жизни, упрощении процедуры выдачи сильных анальгетиков, возможности оказания медикаментозной помощи не только в обычном, но и в дневном стационаре, и даже на дому.
Расширяется спектр понятий, на которые раньше официальной медициной внимание не обращалось — психологическая, религиозно-духовная, социальная помощь, непосредственное физическое обслуживание и уход
Учреждения, оказывающие паллиативную помощь
Паллиативная помощь может быть оказана как в специализированных, так и в неспециализированных медицинских учреждениях. Поскольку количество узкопрофильных клиник еще слишком невелико, их обязанности вынуждены выполнять обычные больницы.
— Неспециализированные учреждения паллиативной помощи:
— районные службы сестринского ухода;
— врачи общей практики;
— амбулаторные службы сестринского ухода;
— отделения больниц общего профиля;
— дома для престарелых.
Персонал в этих учреждениях не всегда имеет специализированную подготовку, поэтому клиники проводят консультации со специалистами. Работа служб в неспециализированных учреждениях налаживается так, чтобы неизлечимо больной пациент мог получить необходимую помощь вне очереди и максимально быстро.
— Специализированные учреждения и центры:
— стационарные отделения паллиативной помощи;
— стационарные хосписы;
— команды паллиативной помощи в больницах;
— патронажные бригады паллиативной помощи на дому;
— дневные хосписы;
— стационары на дому;
— амбулаторные клиники.
Оказание профессиональной паллиативной помощи требует взаимодействия команды специалистов разного профиля. Среди крупных центров и отделений паллиативной медицины можно выделить:
— 1-й Центр паллиативной медицины в Москве, открытый на базе городской больницы № 11.
— специализированные отделения Московского научно-исследовательского онкологического института им. П.А. Герцена,
— специализированные отделения ГКБ № 51,
— специализированные отделения Морозовской и Юсуповской больниц,
— клиника Экстрамед г. Москвы,
— государственные и частные хосписы.
Ежегодно в разных регионах страны открываются платные хосписы и отделения паллиативного ухода, что в какой-то степени снимает остроту проблемы недостатка мест в государственных клиниках.
Нужно ли согласие пациента на паллиативную помощь
Любые медицинские услуги требуют согласия пациента: для сдачи анализов, осмотра, операции. Законодательством прописаны ситуации, когда согласие брать необязательно:
- когда существует угроза жизни человека;
- болезнь угрожает окружающим людям;
- у больного тяжелое психоэмоциональное состояние;
- больной совершил преступление.
Разрешение не нуждается для проведения экспертизы. Раньше неизлечимый обязан был дать согласие – пациент редко подавал сигналы, издавал звуки из-за сильного болевого синдрома. Сложная психологическая ситуация решилась обновленным законопроектом.
От марта для проведения паллиативной помощи необходимо собрать консилиум врачей: случаи, когда человеку не удается высказаться, дать согласие. Для принятия решения проводится обследование.
После быстрого осмотра пациенту делают укол, подключат к приборам. Если пациент откажется принимать медпомощь – она не будет предоставляться насильственно.
Что это дает?
Эксперты фонда помощи хосписам «Вера» рассказали, что теперь каждый человек сможет получить паллиативную помощь там, где он хочет — в хосписе или дома в окружении своих близких.
То есть медучреждения будут выдавать «на руки» лекарства и нужное оборудование для ухода за больными. А помогать родственникам будут команды из разных специалистов: медиков, социальных работников и психологов.
«Теперь, если неизлечимо больной человек выбирает провести последние месяцы и дни жизни в привычной для себя обстановке, на любимой кровати, рядом со своими родными – он будет обеспечен всем нужным медицинским оборудованием, расходными материалами и лекарствами», — рассказали в фонде «Вера».
Факт
- Паллиативная медицинская помощь необходима при хронических сердечно-сосудистых заболеваниях (38,5%), раке (34%), хронических респираторных болезнях (10,3%), СПИДе (5,7%) и диабете (4,6%).
- Также ее назначают при почечной недостаточности, хронических заболеваниях печени, рассеянном склерозе, болезни Паркинсона, ревматоидном артрите, неврологических заболеваниях, деменции, врожденных нарушениях и туберкулезе с лекарственной устойчивостью.
- Паллиативную помощь оказывают на дому (этим занимаются выездные бригады), в кабинетах паллиативной помощи в поликлиниках и в стационаре.
Благотворительный центр помощи детям «Радуга» в Омске пять лет помогает тяжело больным детям на дому. Руководитель центра Валерий Евстигнеев рассказал, что значит эта поправка для детей.
« помощь на дому крайне нужна, потому что родители не знают, как ухаживать за тяжело больным ребенком, как обеспечивать жизнеподдерживающим оборудованием, какие применять методики ухода. А это целая наука», — сказал он.
Эксперты надеются, что в перечень выделяемого от государства оборудования войдут аппараты инвазивной и неинвазивной вентиляции легких и расходные материалы к ним. Сейчас для москвичей такую технику закупают за счет городского бюджета, а в регионах — за счет благотворителей.
Как получить паллиативную помощь
Претендовать на получение паллиативной помощи могут пациенты, у которых диагностировано неизлечимое прогрессирующее заболевание.
Общие медицинские показания к оказанию взрослым паллиативной медицинской помощи:
— ухудшение общего состояния, физической или когнитивной функции на фоне прогрессирования неизлечимого заболевания и неблагоприятный прогноз развития заболевания, несмотря на оптимально проводимое специализированное лечение;
— снижение функциональной активности пациента, определенной с использованием унифицированных систем оценки функциональной активности;
— потеря массы тела более чем на 10% за последние 6 мес.
При выявлении двух и более общих медицинских показаний у одного пациента оцениваются медицинские показания по группам заболеваний или состояний.
Перечень таких показаний:
— различные формы злокачественных новообразований;
— органная недостаточность в стадии декомпенсации, при невозможности достичь ремиссии заболевания или стабилизации состояния пациента;
— хронические прогрессирующие заболевания в терминальной стадии развития;
— тяжелые необратимые последствия нарушений мозгового кровообращения, необходимость проведения симптоматического лечения и обеспечения ухода при оказании медицинской помощи;
— тяжелые необратимые последствия травм, необходимость проведения симптоматического лечения и обеспечения ухода при оказании медицинской помощи;
— дегенеративные заболевания нервной системы на поздних стадиях развития заболевания;
— различные формы деменции, в том числе с болезнью Альцгеймера, в терминальной стадии заболевания;
— социально значимые инфекционные заболевания в терминальной стадии развития, необходимость проведения симптоматического лечения и обеспечения ухода при оказании медицинской помощи.
Паллиативная медицинская помощь оказывается детям с неизлечимыми заболеваниями или состояниями, угрожающими жизни или сокращающими ее продолжительность, в стадии, когда отсутствуют возможности лечения, по медицинским показаниям, в том числе:
— распространенные и метастатические формы злокачественных новообразований, при невозможности достичь клинико-лабораторной ремиссии;
— поражение нервной системы врожденного или приобретенного характера;
— неоперабельные врожденные пороки развития;
— поздние стадии неизлечимых хронических прогрессирующих соматических заболеваний, в стадии субкомпенсации и декомпенсации жизненно важных систем, нуждающиеся в симптоматическом лечении и уходе;
— последствия травм и социально значимых заболеваний, сопровождающиеся снижением функции органов и систем, с неблагоприятным прогнозом.
Что касается медработников, то отдельной нормы, регламентирующей оказание паллиативной помощи, нет. Основное требование — прохождение специального обучения.
См. также: Приказ Министерства здравоохранения Российской Федерации (Минздрав России), Министерства труда и социальной защиты Российской Федерации (Минтруд России) от 31 мая 2019 г. N 345н/372н г. Москва «Об утверждении Положения об организации оказания паллиативной медицинской помощи, включая порядок взаимодействия медицинских организаций, организаций социального обслуживания и общественных объединений, иных некоммерческих организаций, осуществляющих свою деятельность в сфере охраны здоровья»
Обратите внимание!
Государственная паллиативная помощь является бесплатной.
Как начать получать паллиативную помощь:
1. Обратиться к своему лечащему врачу;
2. Получить медицинское заключение о наличии медицинских показаний для оказания паллиативной медицинской помощи от врачебной комиссии или консилиума врачей;
3. Узнать способ получения помощи, предназначенный в вашей ситуации — дома, в дневном стационаре или стационарно;
4. Обратиться в учреждение, предоставляющее паллиативную помощь.
В медицинскую организацию, оказывающую первичную медико-санитарную помощь по месту жительства пациента и медицинскую организацию, оказывающую паллиативную первичную, доврачебную и врачебную, медицинскую помощь направляется копия медицинского заключения.
При оказании паллиативной медицинской помощи пациенту предоставляются для использования на дому медицинские изделия, предназначенные для поддержания функций органов и систем организма человека.
См. также: Постановление Правительства РФ от 10 декабря 2018 года «О Программе государственных гарантий бесплатного оказания гражданам медицинской помощи на 2019 год и на плановый период 2020 и 2021 годов»
Сколько стоит хоспис
Философия паллиативной помощи предполагает, что за смерть платить нельзя. Поэтому услуги хосписа теоретически бесплатны всегда. Но в реальности так не получается.
В государственном хосписе лежат бесплатно первые 14 дней, которые оплачиваются по ОМС. Потом можно остаться за деньги. В омском хосписе пациента по желанию могут поместить в платную палату с первого дня.
Цены за сутки в омском хосписе в 2020 году
| Срок | Бесплатная палата | Платная палата |
|---|---|---|
| До 14 дней | 0 Р | 650 Р |
| После 14 дней | 650 Р | 1300 Р |
До 14 дней
Бесплатная палата 0 Р
Платная палата 650 Р
После 14 дней
Бесплатная палата 650 Р
Платная палата 1300 Р
В бесплатной палате четыре места, туалет на этаже. В платных палатах по два места и туалет. Других отличий нет. Раньше еще шторки были только в платных палатах, но теперь их повесили везде.
Формально паллиативная помощь бесплатна всегда, поэтому по документам хоспис берет плату за дополнительные услуги по уходу. При этом дополнительно ухаживать за пациентом не будут. В детском хосписе в Омской области никаких платных услуг нет. Фонд «Радуга» содержит его за счет пожертвований.
Если полежать в хосписе 14 дней бесплатно, а потом выписаться, то можно сразу снова встать в очередь. Когда она подойдет, 14 дней опять будут бесплатными. Так разрешается делать до бесконечности. Бывают исключения, когда больных оставляют бесплатно после двух недель без перерыва.
Моя мама лежала 10 дней в бесплатной палате — мы ничего не потратили.
 В этой платной палате еще стоит телевизор и холодильник
В этой платной палате еще стоит телевизор и холодильник А так общий холодильник стоит в коридоре
А так общий холодильник стоит в коридоре
Точной информации о платных услугах в хосписах в других городах России в открытом доступе я не нашел. Про цены в омском хосписе я бы тоже не узнал, если бы не столкнулся с проблемой лично. Скорее всего, в Москве и Казани действительно абсолютно все бесплатно, потому что финансирование идет за счет благотворительных фондов. В государственных хосписах в других городах, вероятно, за что-то платить придется. Узнавайте у заведующего или главврача.
Обслуживание в хосписе как в обычных больницах. Там бесплатно кормят и дают медикаменты, но не любые. В хосписе есть все виды сильных обезболивающих — пластыри, таблетки, ампулы, — а обычный «Нурофен» мне пришлось принести из дома. Лекарства от сопутствующих заболеваний мы тоже брали с собой. Это были препараты от давления и диабета.
Не хватает в хосписах и средств гигиены. Пациентам постоянно нужны пеленки, подгузники, урологические прокладки, мыло, туалетная бумага. Бесплатное мыло в омском хосписе — только хозяйственное.
Если к человеку никто не приходит и у него нет гигиенических принадлежностей, то санитарки просят его соседей поделиться. Если закончатся памперсы, человека могут так и оставить в грязном, — это зависит от смены и удачи.
 Коляски и ходунки в хосписах есть
Коляски и ходунки в хосписах есть
Цели и задачи паллиативной помощи
Паллиативная медицина ставит своей целью не исцеление больного, а помощь ему и его близких при столкновении с неизбежной кончиной. В число её целей и задач входят:
- освобождение от боли и купирование других тяжелых для пациента симптомов болезни;
- психологическая помощь больному и ухаживающим за ним родственникам;
- прививание больному и его близким позитивного отношения к смерти как к закономерному этапу человеческой жизни;
- удовлетворение психологических и душевных нужд умирающего и его родных;
- удовлетворение духовных потребностей больного и его близких;
- решение вопросов, возникающих в связи с тяжёлой болезнью и приближением смерти человека.
Для помощи на дому будут предоставлять оборудование и медицинские изделия

Согласно обновленному проекту облегчение состояния больного дома – прямая обязанность медицинского персона, включая работников скорой помощи. Обезболивание, медицинские изделия станут доступными круглые сутки.
Судна, памперсы, системы вентиляции, прочие приборы были доступны только для условий хосписа. Облегчение семьям, особенно материально, стало главной задачей разработчиков обновленного закона.
Система раздачи медицинских приборов еще разрабатывается. Система сложная, она обязана работать максимально комфортно для семей тяжелого больного: длительные, изматывающие процедуры также редко являются вариантом решения проблемы. Социальный пакет некой помощи: памперсы, вентиляционные приборы, разработают под нужды пациента.
Что регулирует закон о паллиативной помощи
Закон внес поправки в существовавший уже акт от 21 ноября 2011 года N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», которые:
- дают понятие, перечень мероприятий по уходу за тяжелобольными пациентами;
- разделяют поддерживающую помощь на первичную и специализированную;
- предоставляют возможность ухода за пациентами не только в стационарном учреждении, но и хосписах, домах для престарелых, дома у больного;
- упрощают выдачу опиоидных анальгетиков, других сильнодействующих лекарств для облегчения боли, в том числе бесплатно;
- обязывают региональные учреждения здравоохранения создавать рабочие места, направлять на обучение специалистов паллиативной медицины;
- предусматривают использование специального оборудования (капельниц, приборов, регистрирующих жизненные показатели и т.п.) в домашних условиях.
Понятие, задачи и принципы
Что такое паллиативная помощь в медицине? Термин получил название от латинского слова pallium, которое обозначает «плащ, покрывало». Взрослый человек или ребенок, столкнувшийся с опасным или смертельным заболеванием, помимо болевых ощущений испытывает моральные страдания: страх, опустошенность, боязнь остаться с болезнью один на один. Дополнительный дискомфорт причиняют прикованность к постели, невозможность выполнять некоторые простейшие функции.
Под словом «паллиативный» можно также понимать комплексный уход за больным, который помогает пережить терминальную стадию болезни, однако не ставит перед собой цель излечить заболевание. Например, паллиативная помощь онкологическим больным может включать:
- своевременную оценку состояния пациента;
- правильно назначенные медицинские препараты;
- постоянное психологическое содействие;
- поддержку родственников, негосударственных организаций и т.п.
Задачи в 2021 году, для решения которых принят Закон «О паллиативной помощи»:
- купирование боли, улучшение самочувствия пациентов за счет облегчения доступа к лекарствам, их бесплатной выдачи;
- непрерывное наблюдение за состоянием пациента;
- постоянная связь с его родственниками и близкими;
- облегчение жизни человека с заболеванием в терминальной стадии (как правило, последние 4-6 месяцев);
- возможность ухода на дому, в условиях дневного стационара, чтобы в последний период жизни больной как можно больше находился среди близких.
Принципы паллиативной помощи:
- доступность квалифицированной поддержки для всех граждан, в т.ч. проживающих в отдаленной от больниц местности;
- соблюдение прав и достоинств каждого больного, который может и должен сам решать, какую помощь, в каком объеме и условиях ее получать;
- обучение, помощь родственникам, членам семьи больного;
- психологическая поддержка для близких, понесших тяжелую утрату в связи со смертью члена семьи;
- мультипрофессионализм — консультации и помощь врачей разных специальностей для облегчения, улучшения состояния, продления срока жизни пациента.
Препараты для паллиативной помощи: к облегчению боли теперь относятся по-другому
Раньше наркотические и психотропные лекарства на законном основании могли применять только при определенном диагнозе, в который не входило понятие «умирающий». К примеру, чтобы оказать паллиативную помощь и облегчить боль онкологическому больному, необходимо было медицинское заключение специалиста после гистологического исследования опухоли. В результате многие пациенты испытывали сильные страдания, при которых их близкие люди были вынуждены искать любые доступные (а, значит — незаконные) средства помощи избавления от боли.
Теперь в Законе существует отдельный пункт, посвященный облегчению боли без всяких медицинских заключений: если врач видит, что пациент испытывает боль, он имеет полное право применить сильнодействующие препараты, в том числе психотропные и наркотические. Состояние больного наконец-то стало важнее диагноза, ведь врачам давно известно, чем и как можно снять боль. Но если раньше любая помощь расценивалась как нарушение правил, то теперь выписка трамадола врачом стала вполне законной. Еще один важный момент: из нового Закона устранили понятие «доступные средства»: это означает, что врач должен выписать тот препарат, который действительно поможет обезболить, а не тот, который просто есть под рукой.
Что происходит в регионах?
Европейская ассоциация паллиативной помощи вывела формулу: из 100% умерших людей от 40 до 60% нуждались в паллиативной помощи. По этой формуле директор омского фонда «Обнимая небо» Наталья Карпетченко посчитала количество нуждающихся по Омску за пять месяцев – получилось минимум четыре тысячи человек. По словам Карпетченко со ссылкой на медико-социальное бюро, за этот же период официально на учет поставили всего 37 человек.
Главврач АНО «Самарский хоспис» Ольга Осетрова говорит, что в Самаре более тысячи пациентов в год получают паллиативную помощь. «Но нуждаются в помощи все-таки больше», — подчеркивает она.
София Лагутинская, директор благотворительного центра «Верю в чудо» в Калининграде, рассказывает, что по формуле Европейской ассоциации, в регионе чуть больше тысячи детей нуждается в паллиативной помощи. По данным минздрава, в области нуждается всего 76 детей, добавляет Лагутинская.
Заместитель главврача Иркутского областного хосписа Елена Шиманская говорит, что в год их отделение обслуживает около 1600 человек. По формуле Европейской ассоциации, нуждающихся в помощи только в Иркутске больше три тысяч.